Diagnostic Prematuritate: Leucomalacia periventriculară
*Articol publicat în data de 3 iunie 2020
Ce este leucomalacia periventriculară și când apare?
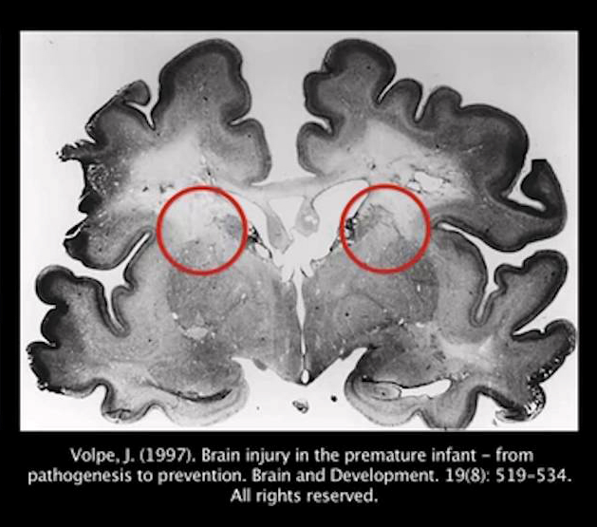
Leucomalacia periventriculară reprezintă un tip de leziuni cerebrale întâlnite mai frecvent la prematurii foarte mici ca vârstă de gestație și cu greutate mică la naștere (24-32 săptămâni de gestație și greutate mai mică de 1500 grame). Ea constă în apariția unor chiste în substanța cerebrală – niște spații goale, nefuncționale. Leziunile apar din cauza deteriorării substanței albe din jurul ventriculilor cerebrali și întreruperea acestor comunicări ale fibrelor nervoase, poate conduce la paralizie cerebrală cu un spectru larg de severitate, întârzieri în dezvoltare și tulburări de învățare.
Care pot fi cauzele?
Deși nu se cunoaște cauza exactă a apariției leucomalaciei periventriculare se presupune că substanța albă din jurul ventriculilor este afectată când există modificări ale fluxului de sânge cerebral mai ales la prematurii foarte mici la care acest țesut cerebral este foarte fragil. Leucomalacia apare la joncțiunea a 2 rețele de vase de sânge terminale, zonă deosebit de vulnerabilă la variații ale circulației cerebrale și la scăderea oxigenării creierului. Cu cât vârsta de gestație este mai mică se poate asocia cu hemoragie intraventriculară de diferite grade.
În antececentele copiilor cu lucomalacie se semnalează manifestări precum bradiacardia severă, stopul cardiac sau perioade de apnee care au condus la infarcte ischemice datorate diminuării fluxulului de sânge și ulterior suferință neuronală.
O altă cauză implicată o reprezintă infecția intrauterină și răspunsul inflamator la infecție. Prezența mediatorilor inflamatori poate afecta acesta zonă a creierului prematurului.
Cum apreciem severitatea leziunilor?
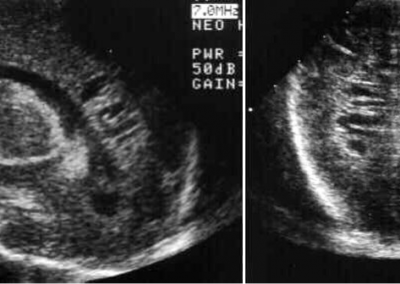
Examenul ecografic, apreciază mărimea leziunilor care devin vizibile după aprox. 3 săptămâni, când necroza țesutului cerebral se organizeză în cavități de mărime variabilă. Se poate asocia cu dilatarea ventriculilor, ca urmare a reducerii substanței albe periventriculare.
Rezonanța magnetică nucleară sau tomografia computerizată sunt recomadate pentru aprecierea leziunilor, deoarece sunt examene de o mai mare acuratețe și se pot efectua începând cu 40 de săptămâni vârstă corectată si la recomandarea medicului neurolog.
Care sunt manifestările și evoluția bolii?
În perioada neonatală și de sugar mic (sub 4-6 luni) pot să nu prezinte simptome, sau pot fi hipotoni, pot suge dificil. Dezvoltarea neurologică ulterioară a copiilor cu leucomalacie periventriculară este diferită de la caz la caz pentru că fiecare copil este unic și va avea propriul său set de simptome care devin evidente în timp, pe măsură ce acel copil se dezvoltă. Acestea pot fi tulburări de mers (diplegia spastică – creșterea tonusului muscular și a spasticității în partea inferioară a corpului), tulburări de vedere și de mișcare ale globilor oculari (nistagmus, strabism), convulsii. Gradul de afectare depinde de gravitatea leziunilor cerebrale și manifestările pot varia mult de la o afectare minimă până la întârzieri severe și tulburări de mers.
Care este tratamentul?
Tratamentul ideal este profilactic: prevenirea nașterii premature, tratarea infecțiilor în timpul sarcinii și prevenirea episoadelor ischemice din perioada perinatală (evitarea variatiilor de flux cerebral – evitarea hipotensiunii materne/fetale).
Tratamentul curativ se bazează pe faptul că, din fericire, la vârste foarte mici creierul are capacitatea de plasticitate, adică de a transfera funcțiile structurilor necrozate către alți centri nervoși, micșorând consecințele. Acest proces nu se realizează însă de la sine, ci printr-un proces de învățare invers decât cel normal, adică dinspre periferie spre creier, prin mișcări pasive repetate ale membrelor, în cadrul unor programe de kinetoterapie specializată.
Cum recuperăm acesti copii?
Este necesară o evaluare în echipă – medic neonatolog/pediatru, oftalmolog, neurolog, kinetoterapeut. Părinții pot susține terapia la domiciu prin poziționarea corectă și continuarea stimulării motorii prin efectuarea exercițiilor fizice învățate la ședințele de kinetoterapie. Controalele clinice periodice, alături de evaluarea neurologică efectuată de medicul de specialitate în permanentă colaborare cu kinetoterapeutul contribuie la creșterea calității vieții a acestei categorii de copii, tratamentul este individualizat .
Autor: Dr. Cristina-Elena Chiriac, medic specialist Pediatrie și Neonatologie, Spitalul Universitar de Urgență București
Surse foto:
- https://emedicine.medscape.com/article/975728-workup
- Volpe, J. (1997) Brain injury in the premature infant – from pathogenesis to prevention. Brain and Development. 19(8): 519-534.