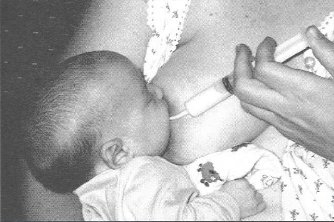
Tranziţia de la gavaj la alimentaţia orală
Tranziţia de la gavaj la alimentaţia orală
Prematurii pot începe alimentaţie orală (supt la sân sau din biberon) indiferent de greutate sau vârsta gestaţională când sunt fiziologic capabili: nu prezintă decompensări fiziologice (bradicardie sau desaturare în oxigen când e manipulat), sug un deget, suzeta sau sânul gol.
Unii clinicieni consideră că înainte de a pune prematurul la sân el trebuie să sugă bine din tetină; ultimele studii dovedesc că mulţi copii pot să sugă din sân cu mult înainte de a suge din biberon (de la 27 -28 de săptămâni şi supt nutritiv complet la 36 săptămâni);
Alăptarea este:
- mai puţin stresantă
- deglutiţia şi respiraţia sunt mai uşor de coordonat la sân, îşi ţine respiraţia în timpul suptului şi respiră în timpul pauzei dintre supturi (desaturarea în oxigen e minimă şi se rezolvă rapid)
- un control mai bun asupra curgerii laptelui
- fluctuaţiile saturaţiei în oxigen sunt mai mici
- temperatura cutanată creşte, prin contactul cu pieptul mamei, care e mai fierbinte datorită efectului oxitocinei.
- În timpul alăptării prematurul este stabil fiziologic!
Alimentaţia cu biberonul produce:
- apnee (bradicardie şi hipoxie, – hipercarbie), datorită fluxului mai rapid, determinat de forţele gravitoţionale
- reducerea minut volumului şi capaciăţii vitale (tidal volumului pulmunar)
- risc de aspiraţie
- hipotermie
- musculatura facială activată diferit faţă de suptul la sân
- este o metodă de alimentaţie cu volume fixe, administrate la intervale fixe
- De aceea mulţi recomandă trecerea de la gavaj direct la alimentaţia la sân.
- Nu există motive de a testa prematurul la biberon înainte de a-i oferi sânul!
- Introducerea timpurie a sânului în alimentaţia prematurului creşte producţia de lapte şi prelungeşte alăptarea.
Strategii pentru trecerea la alimentaţie la sân
- “Contact piele–pe–piele” (îngrijire Kangur)
“Îngrijirea Cangur” a fost adoptat în Europa şi America de Nord („poziţia kangur”) pentru a facilita contactul cutanat (pe perioade mai scurte) al prematurului îngrijit pe terapia intensivă, cu părinţii.
“Contact piele–pe–piele” (cutanat) = copilul dezbrăcat, având doar un scutec şi căciulă, este pus vertical, cu burta pe pieptul părinţilor, acoperit cu o pătură călduţă sau părintele îşi încheie hainele deasupra copilului.
Avantaje:
- echilibrare cardio – respiratorie.
- reglare termică mai bună.
- mai puţin iritabili, dorm mai bine.
- stimulează producerea de anticorpi
- stimulare senzorială timpurie.
- creştere mai rapidă în greutate.
- creşte secreţia lactată a mamei.
- echilibru emoţional.
Indicaţii:
- stabil clinic (semne vitale normale)
- stabil pe NCPAP sau pe ventilator (nu necesită schimbări în suportul respiraţiei, gazele din sânge schimbări minime, la manipulare schimbări minime în saturaţia oxigenului)
- necesar de oxigen sub 40%
- când tolerează cântărirea fără evenimente adverse
Contraindicaţii:
- prematuri cu apnee severă, care necesită stimulare ca să-şi revină
- prematurii care primesc vasodilatatoare, vasopresoare, sedative în perfuzie continuă
- prematurii necesitând ventilaţie agresivă: presiuni şi oxigen crescânde, reîntubare
Procedură:
- Părintele trebuie să fie spălat, cu pielea uscată, fără răni, eriteme, fără a folosi parfumuri, loţiuni, creme
- Prematurul cu starea generală stabilizată (şi cei îngrijiţi pe ventilator) este pus pe pieptul mamei, cu capul în dreptul sânului; mama îşi îndepărtează sutienul, exprimă câteva picături de lapte în gura copilului şi asistenta sau părintele îl alimentează prin gavaj sau la prematurii mai mari prin „linia suplimentară cu seringa.” (unii preferă ca alimentaţie prin gavaj să fie înainte sau după “contactul cutanat”.
- Se începe cu 30 -60 min., 1x/zi, crescând în funcţie de toleranţă.
- Se asigură intimitate.
- Se întrerupe dacă apare detresă respiratorie, apnee, bradicardie, desaturări care nu se rezolvă cu intervenţiile uzuale.
- Gemenii se pun simultan pe pietul mamei!
În timpul “contactului cutanat” prematurul va fi monitorizat continuu:
- pentru funcţia cardiorespiratorie şi saturaţia în oxigen.
- temperatura la cei sub 1000g se monitorizează electronic, continuu la ceilalţi se înregistrează temperatura copilului înainte şi după “contactul cutanat”,
- pentru apariţia ori cărei reacţii adverse.
- pentru interacţiunea părinte – copil
- Se încurajează mama să se mulgă după “contactul cutanat”
* poza din cartea Breastfeeding Your Premature Baby, Gwen Gotsch, La Leche League International (2005), http://www.youtube.com/watch?v=w4GKpxEvfWk
- Supt nenutritiv
- Supt nenutritiv = nu se transferă lapte. Se practică în timpul gavajului!
- la sânul golit, după ce mama s-a muls (“dry breastfeeding”)
- suptul suzetei
- Suptul la sânul golit asigură tranziţia de la “îngrijire Cangur” la suptul nutritiv, de la sân.
Avantaje:
- stimulează sânul mamei, creşte secreţia lactată şi asigură prelungirea duratei de supt după externare
- dă ocazie mamei să experimenteze ataşarea la sân şi poziţiile de alăptat fără a fi stresată de cantitatea de lapte ingerată
- protejează prematurul cu o modalitate de supt/deglutiţie/resp. imatur, de fluxul rapid al laptelui (în cazul sânului plin)
- creşte greutatea prematurului, asociază stomacul plin cu suptul
Indicaţii:
- fără limite de greutate sau vârstă gestaţională
- prematur clinic stabil (semne vitale în limite normale)
- status respirator stabil (schimbări minime gaze sanguine, tolerează manipulare fără desaturare în oxigen, stabil pe NCPAP sau ventilator)
Procedură:
- mama se aşează comfortabil (sprijin adecvat pentrut braţ şi spate), îşi descheie bluza şi dă jos sutienul
- copilul dezbrăcat ca pentru îngrijirea Cangur (se acoperă cu păturică) sau înfăşat
- cu ajutorul consultantului de lactaţie sau asistentei, mama aşează copilul întruna dintre poziţiile de alăptat folosite pentru prematuri (recomandabil poziţia “sub braţ”- cel mai bine tolerat la început)
- Se începe cu 30 -60 min., 1x/zi, crescând în funcţie de toleranţă.
- Se asigură intimitate
- În timpul “contactului cutanat” prematurul va fi monitorizat :
- pentru funcţia cardiorespiratorie şi saturaţia în oxigen.
- temperatura la cei sub 1000g se monitorizează electronic, continuu, la ceilalţi se înregistrează temperatura copilului înainte şi după “supt”
- pentru durata suptului activ la fiecare sân
- pentru orice picătură de lapte prezent în gura copilului
- pentru apariţia ori cărei reacţii adverse.
- pentru interacţiunea părinte – copil
- Suptul suzetei
- se practică în lipsa mamei în timpul gavajului sau când alte tehnici de liniştire sunt ineficiente sau lipsesc
- stimulează abilitatea motorie orală la prematuri
- scurtează timpul de spitalizare prin trecerea mai rapidă la alimentaţie cu tetina sau sân
- se evită folosirea lui pentru a întârzia alimentaţia
- Suptul efectiv la sân
- Evaluarea abilităţii pentru alimentaţia orală şi iniţierea suptului la sân
Prematurul este capabil pentru alimentaţie orală când este clinic stabil şi îşi poate coordona suptul cu deglutiţia, prezentând doar ocazional tulburări de ritm respirator şi cardiac.
Mai de mult s-a ţinut cont:
- de vârsta gestaţională (sub 32 săptămâni supt la sânul golit, între 32- 34 săptămâni când apare coordonarea suptului şi suptul nutritiv, se permitea alăptarea fără restricţii)
- de greutate (expl.peste 2200g)
- forţa suptului în timpul suptului suzetei sau degetului
- s-a considerat că alăptarea la sân este mai obositoare (necesită mai multă muncă) ca alimentaţia cu biberonul
Aceste metode s-au bazat pe cercetări în ceea ce priveşte alimentaţia cu biberonul.
S-a dovedit că prematuri de 28-30 de săptămâni şi de 1100g pot suge la sân. În timpul îngrijirii “Cangur” prematurii mici au mişcări de căutare a sânului şi mişcări ale gurii spre mamelon. Abilitatea de a suge la sân nu depinde de greutatea copilului, nici de abilitatea de a suge din biberon, este individualizat!!! Nu sunt criterii universale care stabilesc condiţiile iniţierii suptului la sân. Evaluarea abilităţii iniţiale pentru alimentaţie orală trebuie să fie individualizat.
Unele semne:
- suge sonda de gavaj sau pumnul
- moflăie
- se trezeşte şi este alert în apropierea timpului de alimentare.
- Iniţierea alăptării trebuie să se bazeze pe facilitarea competenţei (orale motorii) de supt în loc de evaluarea abilităţii pentru supt (după ultimele cercetări K. H. Nzqvist)
- Dezvoltarea motorie e stimulată de experienţă (Telen&Vogel).
- Facilitarea competenţei de supt
În condiţiile în care modalitatea de îngrijire şi mediul prematurului înfluenţează dezvoltarea motorie (în funcţie de stadiul de maturaţie a sistemului nervos central), un mediu mai puţin stresant, (mai puţină lumină, zgomot, manipulare) şi o îngrijire mai sensibilizată (îngrijitorul îşi modifică comportamentul şi mediul în funcţie de cererile copilului = părintele) facilitează abilitatea de supt (biberon sau sân) la vârste mai mici.
Astfel de program de îngrijire este NIDCAP (Newborn Individual Developmental Care and Assessment Program – Als et all 1994) sau F.I.N.E. (Family and infant Neurodevelopmental Care Education – Inga Warren)
- este un model clinic de îngrijire a prematurului în armonie cu stadiul lui de dezvoltare şi starea medicală, care elimină stresul şi asigură prezenţa părintelui în NICU.
- sunt observate răspunsurile prematurului manifestate prin: semne autonome, comportament motor, stări comportamentale şi activităţi în interacţiunea cu mediul fizic şi social.
- aceste răspunsuri sunt observate şi în cursul suptului stabilind semne proprice şi neprielnice suptului la sân.
- se obsearvă şi comportamentul mamei în timpul suptului, care poate fi sensibil sau insensibil la supt.
- Nzqvist a dezvoltat o scală de comportament al prematurului în timpul suptului (PIBBS), care în practică ajută mama să mărească competenţa copilului de a suge.
Pe baza acestei metode s-a stabilit că primul supt a apărut la 27 săptămâni, din prima zi de alăptare toţi copiii din studiu (între 26 – 35 săptămâni) au căutat sânul şi l-au prins, jumătate din ei eficient, majoritatea au rămas fixaţi de sân pentru 5 minute sau mai puţin şi au supt odată sau cicluri scurte de supt. 94% au fost alăptaţi la externare, 80% exclusiv.
* poza din cartea Supporting Sucking Skills in Breastfeeding Infants, Catherine Watson Genna (2008)
Vârsta gestaţională mică a fost asociată cu un timpuriu comportament de supt eficient şi o incidenţă mare de alăptare exclusivă.
Semne prielnice şi neprielnice în timpul suptului în comformitate cu NIDCAP
|
semne |
prielnice |
neprielnice |
|
Semne autonome
|
Ritm regulat respespirator şi cardiac
|
Ritm rapid şi neregulat sau ritm încet respirator şi cardiac
|
|
Saturaţia oxigenului adecvat
|
Pauză respiratorie, apnee, hipoxie
|
|
|
Culoarea pielii normală, roz sau roşie
|
Palid, marmorat, cianotic, roşu aprins
|
|
|
Funcţii digestive stabile
|
Sughiţ, tresăltare, tremurături
|
|
|
Sistemul motor
|
Menţine tonusul muscular
|
Hipotonie, membre, trunchi în flexie, gura deschisă, limba afară
|
|
Se trage mai aproape de sân, se împinge cu mâna/picior în mamă, duce mâna la gură, zămbeşte, moflăie, linge, soarbe laptele
|
Hipertonie, membe extinse, postură tensionată, Extensie activă a braţelor/picior, îşi arcuieşte capul/trunchiul înapoi, răsfirarea degetelor
|
|
|
Caută sânul şi suge, prinde degetul sau sânul, se mulează de trunchiul mamei
|
Îşi încleştează pumnii, limba tensionată, flexie exagerată, nu se mulează de trunchiul mamei
|
|
|
Mişcări calme, coordonate
|
Agitaţie difuză, mişcări tremurânde, necoordonate
|
|
|
Stări comportamentale
|
Perioade stabile de somn sau stare de veghe Somn adânc, se pot distinge uşor stadiile de veghe şi somn |
Somn “uşor”/difuz, somnolent, perioade scurte de alertă Trecere rapidă de la o stare la alta
|
|
|
Se uită la mamă, focalizează
|
ochi deschişi înceţoşaţi sau speriaţi
|
|
|
Tranziţia între stări se face lin, se trezeşte calm, adoarme uşor
|
Dificil de calmat, iritabil, activitate frenetică
|
|
|
Uşor elimină stimulii
|
Plânge, abilitate limitată de a elimina stimuli
|
|
Interacţiune, atenţie
|
Se orientează către faţa, vocea mamei şi alte obiecte, îşi ridică pleopele, se încruntă
|
Se uită în altă parte Privire fixă în altă direcţie Îşi plimbă privirea în jur
|
|
|
Îşi strânge buzele ca şi cum ar spune: oh
|
Plânge, agitat, e somnoros, închide ochii
|
|
|
Mişcări de vorbire, imită expresii faciale
|
Cască, strănută
|
|
|
Semnale zgomotoase
|
Semnale de lipsă în sistemul autonomic, motor şi comportamental
|
- Succesul tranziţiei de la gavaj la alăptare completă.
Trebuie să se facă gradat.
Strategia de implementare:
Iniţierea lactaţiei: muls cât mai repede după naştere (înainte de 6 ore), cel puţin de 8x/zi, monitorizarea continuă a secreţiei lactate ale mamei (să fie cu 50% mai mult ca necesarul) de câtre consultantul de lactaţie sau personalul medical, strategii de creştere a secreţiei lactate în caz de eşec (galactogoge, muls mai frecvent cu pompă electrică), informarea mamei.
Punerea timpurie a copilului la sân:
- contact “piele-pe-piele” cât mai curând
- supt nenutritiv la sânul golit sau suzetă
- trecerea de la gavaj la alimentaţie orală (punere la sân, metode alternative, biberon) în funcţie de capacitatea fiziologică (stabilitatea clinică) a copilului nu în funcţie de greutate sau vârstă gestaţională
- Optimizarea suptului la sân
- alăptare limitată ca durată (30min.) şi după schemă (la 2 – 3 ore ziua, 3-4 ore noaptea) de cel puţin 8x/zi (6x ziua şi 2x noaptea), urmat sau nu de suplimentare nelimitată cu lapte de mamă muls sau formulă pentru prematuri, pe baza probei suptului (cântărire înainte şi după supt)
- Trecerea la alăptare la cerere
- alăptare nelimitată, la cerere, de 8 -10x/zi asigurând rooming-in înainte de externare
- Condiţii prielnice pentru muls şi alăptat pentru mamă.
- Condiţii fără stres pentru prematurul mic în timpul suptului (schimbatul scutecului, spălat, baie nu înainte de alăptat, mediu liniştit)
- Individualizarea cazurilor
- Criterii de externare din spital:
- probleme respiratorii puţine
- nu sunt semne de complicaţii sau boală
- reflex de supt bun
- creştere în greutate
Înainte de externare se întocmeşte un plan nutriţional individualizat, în cooperare cu medicul neonatolog, consultant de lactaţie, dietetician, familie, revizuit după externare de medicul de familie.
Planul cuprinde:
- tipul de alimenţiei
- frecvenţa alimenţiei
- volumul alimenţiei (proba suptului)
- metoda de alimenţie (sân, biberon, cană, linie suplimenteră de supt, etc.)
- creştere adecvată (după curbele de creştere)
- nutriţie adecvată (statusul nutriţional biochimic, la externare, la 1 lună de zile)
- recomandare la un consultant de lactaţie şi un grup de sprijin mame cu prematuri
Prematurul care a fost foarte mic la naştere, la externare:
- poate să nu fie alăptat exclusiv şi alăptarea exclusivă la externare să nu fie un ţel principal la ex-prematurii foarte mici (poate să dureze câteva zile sau luni până este alăptat exclusiv)
- să aibă nevoie de suplimentare 1-4 mese/zi, cu lapte muls sau formulă pentru prematuri administrat prin metoda iniţiată în spital (agreată de mamă, consultant de lactaţie, asistentă) şi scăderea treptată a suplimentului.
- mama trebuie instruită cum se prepară formula şi cum se administrează şi trebuie încurajată să treacă la alăptare exclusivă, prin alăptare sau muls frecvent şi scăderea gradată a completării.
- Nu se sugerează mamei să-i dea numai lapte praf!!! Dacă copilul ingerează 160 -180ml/kgc/zi de lapte de mamă şi creşterea e normală, nu e nevoie de completare cu formulă.
Autor: Dr. Muresan Marta, medic primar pediatru, director curs de lactatie necesar examenului international pentru consultantii de lactatie, ProMAMA Center.